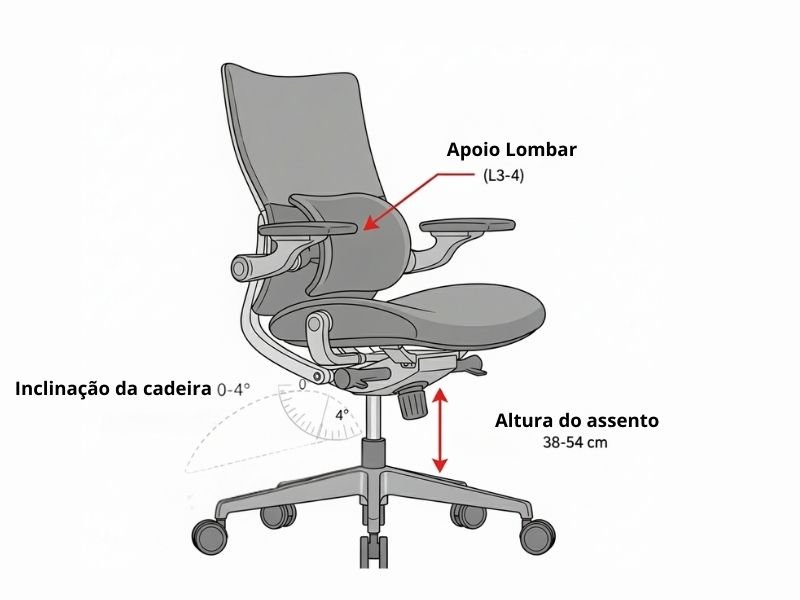
O Que Você Precisa Saber
- Extremamente comum: Afeta 30-50% da população adulta anualmente, com evidências crescentes
- Causas variadas: De má postura a condições graves – nem sempre é possível identificar causa específica
- Melhora espontânea: 50-85% dos casos melhoram em 6-12 semanas, mas recorrências são frequentes
- Tratamentos controversos: Muitas intervenções têm evidências fracas ou conflitantes
- Bandeiras vermelhas: Sintomas específicos exigem avaliação médica imediata
- Abordagem multimodal: Combinações de tratamentos mostram melhores resultados que terapias isoladas
- Cronicidade real: 10-15% evoluem para dor crônica, impactando qualidade de vida significativamente
⚠️ IMPORTANTE
Este artigo tem caráter educativo. Se você apresenta dor cervical intensa, fraqueza nos braços, perda de sensibilidade ou dificuldade para caminhar, procure avaliação médica imediatamente.
Índice
Introdução: Por Que Sua Dor Cervical Merece Atenção (Mas Não Pânico)

Se você está lendo isso com a cabeça inclinada para o celular – e sentindo aquele incômodo familiar no pescoço – você não está sozinho. A dor cervical se tornou uma das queixas mais comuns nos consultórios médicos, competindo apenas com dor lombar em frequência.
Mas aqui está o que ninguém te conta: a maioria dos casos de dor cervical melhora sozinha, e muitos tratamentos “revolucionários” não têm evidências sólidas de eficácia. Ao mesmo tempo, alguns casos escondem condições sérias que não devem ser ignoradas.
Este artigo vai te ajudar a navegar essa zona cinzenta entre o alarmismo e a negligência. Vamos explorar o que a ciência realmente sabe (e admite não saber) sobre dor cervical, para que você possa tomar decisões informadas sobre seu cuidado.
O Que a Ciência Diz Sobre Dor Cervical
Evidências Bem Estabelecidas
A pesquisa sobre cervicalgia (termo técnico para dor no pescoço) evoluiu significativamente nas últimas décadas:
Prevalência documentada: Estudos populacionais mostram que entre 30-50% dos adultos experimentam dor cervical em algum momento do ano. A incidência aumenta com a idade, especialmente após os 40 anos, e é ligeiramente mais comum em mulheres.
História natural favorável: Meta-análises robustas demonstram que 50-85% dos casos agudos melhoram em 6-12 semanas, independentemente do tratamento. Isso não significa que tratamento é inútil, mas contextualiza expectativas realistas.
Fatores de risco identificados: Trabalho prolongado em computador, tabagismo, sedentarismo, histórico de trauma cervical (como lesão em Chicote) e condições psicológicas como ansiedade e depressão mostram associação consistente com dor cervical.
Áreas de Controvérsia
Causas específicas: Em 50-70% dos casos, não é possível identificar uma causa anatômica específica. Isso frustra pacientes e profissionais, mas é a realidade. Termos como “tensão muscular” ou “artrose cervical leve” são frequentemente usados, mas nem sempre explicam completamente os sintomas.
Imagem x Sintomas: Ressonâncias magnéticas mostram “anormalidades” (hérnias discais, artrose) em 40-60% de pessoas SEM dor cervical. Isso complica o diagnóstico – encontrar algo no exame não significa que seja a causa da dor.
Eficácia de tratamentos: Revisões Cochrane (padrão-ouro de evidência) mostram que muitos tratamentos populares têm evidências de baixa qualidade ou efeitos modestos. Isso não significa que não funcionam para alguns pacientes, mas que o efeito não é universal ou previsível.
Por Que a Divergência nas Pesquisas?
- Heterogeneidade dos pacientes: “Dor cervical” engloba dezenas de condições diferentes
- Medidas subjetivas: Dor é experiência pessoal, difícil de medir objetivamente
- Vieses metodológicos: Estudos pequenos, curta duração, falta de grupos controle adequados
- Conflitos de interesse: Parte significativa da pesquisa é financiada por indústrias de tratamento
Como a Dor Cervical Se Desenvolve (Quando Entendemos)
A coluna cervical é uma estrutura complexa: 7 vértebras, discos intervertebrais, músculos, ligamentos e nervos trabalhando em harmonia delicada.
Mecanismos Principais
Dor mecânica (a mais comum): Sobrecarga de estruturas musculoesqueléticas por postura inadequada, movimentos repetitivos ou trauma. O músculo trapézio e os estabilizadores cervicais profundos são frequentemente afetados.
Dor radicular: Compressão de raízes nervosas por hérnias discais ou osteófitos (bicos de papagaio). Causa dor que irradia para braços, frequentemente com formigamento ou fraqueza específicos.
Dor referida: Problemas em outras estruturas (ombro, mandíbula, até coração) podem manifestar dor no pescoço. Nem sempre o problema está onde dói.
Sensibilização central: Em casos crônicos, o sistema nervoso pode amplificar sinais de dor, perpetuando sintomas mesmo após resolução da causa inicial.
Fatores Agravantes Modernos
O estilo de vida contemporâneo não favorece a saúde cervical:
- “Text neck”: Inclinação da cabeça aumenta carga na coluna de 5kg (neutro) para até 27kg (60° flexão)
- Sedentarismo: Músculos estabilizadores enfraquecem, sobrecarregando estruturas passivas
- Estresse psicológico: Aumenta tensão muscular e reduz limiar de dor
- Sono inadequado: Travesseiros ruins e posições não ergonômicas agravam sintomas
Sintomas: O Que Observar e O Que Te Deve Preocupar
Apresentação Típica
- Dor na região posterior do pescoço, podendo irradiar para ombros
- Rigidez matinal que melhora com movimento
- Limitação de movimentos, especialmente rotação
- Cefaleia (dor de cabeça) tensional associada
- Sensação de “peso” ou fadiga na região cervical
Bandeiras Vermelhas (Procure Ajuda Imediatamente)
⚠️ Situações que exigem avaliação médica urgente:
- Fraqueza progressiva em braços ou mãos
- Perda de controle de esfíncteres (bexiga/intestino)
- Dificuldade para caminhar ou problemas de equilíbrio
- Dor que piora progressivamente apesar de tratamento
- Febre associada + rigidez de nuca intensa
- História recente de trauma significativo
- Dor em pessoas com câncer ou uso prolongado de corticoides
Esses sintomas podem indicar compressão medular, infecções, fraturas ou outras condições graves. Representam menos de 5% dos casos, mas não devem ser ignorados.
Bandeiras Amarelas (Atenção para Cronificação)
Fatores que aumentam risco de dor cervical se tornar crônica:
- Expectativas negativas sobre recuperação
- Medo excessivo de movimento (“cinesiofobia”)
- Histórico de dor crônica em outras regiões
- Estresse laboral ou insatisfação no trabalho
- Sintomas depressivos ou ansiosos não tratados
- Litígios ou processos de compensação pendentes
Diagnóstico: O Que Esperar na Avaliação
Avaliação Clínica
Um bom exame clínico é mais valioso que exames de imagem na maioria dos casos:
- História detalhada: Características da dor, fatores agravantes/atenuantes, impacto funcional
- Exame físico: Amplitude de movimento, força muscular, reflexos, testes provocativos
- Avaliação postural: Análise de padrões de movimento e ergonomia
- Rastreio psicossocial: Identificação de fatores de cronificação
Exames de Imagem: Quando São Necessários
Radiografia simples: Útil para descartar fraturas, instabilidade ou alterações estruturais significativas. Limitação: não mostra tecidos moles.
Ressonância Magnética: Indicada quando há suspeita de compressão nervosa, sinais neurológicos ou falha no tratamento conservador após 6-12 semanas.
Importante: Como mencionado, achados em exames são comuns em pessoas sem dor. Não se assuste com relatórios que descrevem “degeneração” ou “protrusões” – essas são parte do envelhecimento normal.
Tratamentos: O Que Funciona (e Para Quem)

Abordagens Com Melhor Evidência
1. Exercícios Terapêuticos (Evidência: Moderada a Alta)
Meta-análises mostram benefícios consistentes, especialmente para:
- Fortalecimento da musculatura cervical profunda
- Exercícios de controle motor e propriocepção
- Mobilidade gradual e progressiva
Limitação: Adesão é desafio – 40-60% abandonam programas. Supervisão profissional inicial aumenta sucesso.
2. Terapia Manual (Evidência: Moderada)
Manipulação/mobilização cervical mostra benefícios de curto prazo (até 12 semanas) em estudos de qualidade moderada.
Controvérsia: Risco pequeno mas real de dissecção arterial vertebral (1 em 50.000 a 1 em 100.000 procedimentos). Avaliar custo-benefício individualmente.
3. Educação em Neurociência da Dor (Evidência: Emergente)
Ensinar pacientes sobre mecanismos de dor reduz catastrofização e melhora resultados. Especialmente útil em casos crônicos.
4. Intervenção Multimodal (Evidência: Alta)
Combinação de exercícios + terapia manual + educação supera terapias isoladas em várias revisões sistemáticas.
Tratamentos Com Evidências Conflitantes
Acupuntura: Estudos mostram resultados mistos. Meta-análises sugerem benefício pequeno, possivelmente relacionado a efeitos inespecíficos (atenção, relaxamento).
Dry Needling: Evidências limitadas. Alguns estudos mostram benefício em pontos-gatilho miofasciais, mas qualidade metodológica é questionável.
Órteses/Colares Cervicais: Uso prolongado pode causar atrofia muscular. Indicação restrita a casos agudos graves ou pós-trauma, por períodos curtos (máximo 2 semanas).
Tração Cervical: Evidências insuficientes. Pode aliviar temporariamente sintomas radiculares, mas efeitos são de curta duração.
Medicamentos: Realidades e Limitações
Anti-inflamatórios (AINEs): Benefício modesto em fase aguda. Uso prolongado tem riscos gastrointestinais e cardiovasculares.
Relaxantes Musculares: Alívio de curto prazo, mas sedação e risco de dependência limitam uso.
Opioides: Não recomendados para dor cervical não-específica. Risco de dependência supera benefícios.
Infiltrações: Evidências fracas para dor cervical mecânica. Reservadas para casos específicos de radiculopatia.
Tratamentos Sem Evidência Suficiente
Muitos tratamentos populares não têm suporte científico sólido:
- Aplicação de calor/frio: Conforto temporário, sem efeitos duradouros demonstrados
- Ultrassom terapêutico: Revisões Cochrane não encontram benefícios significativos
- Laserterapia: Evidências de baixa qualidade, resultados inconsistentes
- Suplementos (glucosamina, colágeno): Sem comprovação para dor cervical
Riscos e Efeitos Adversos dos Tratamentos
Transparência sobre o que pode dar errado:
Exercícios
- Agravamento temporário da dor (20-30% dos casos)
- Lesões por execução incorreta (raro com supervisão)
Terapia Manual
- Dor pós-procedimento (30-40%)
- Dissecção arterial (extremamente raro, mas grave)
- Agravamento de hérnias discais (casos raros)
Medicamentos
- AINEs: Sangramento gástrico, problemas renais/cardíacos
- Relaxantes musculares: Sonolência, quedas em idosos
- Corticoides: Osteoporose, imunossupressão com uso prolongado
Cirurgia
- Indicada em <5% dos casos
- Riscos: Infecção, lesão neurológica, falha na fusão
- Taxa de “síndrome pós-cirurgia cervical”: 10-40%
Para Quem Cada Tratamento Pode Ser Útil
Dor Cervical Aguda (0-6 semanas)
Abordagem inicial:
- Manutenção de atividades normais (repouso prolongado piora)
- AINEs por curtos períodos se necessário
- Terapia manual para alívio sintomático
- Educação sobre prognóstico favorável
Evitar:
- Imobilização prolongada
- Exames de imagem de rotina
- Tratamentos passivos exclusivos
Dor Cervical Crônica (>12 semanas)
Foco em:
- Programa estruturado de exercícios (essencial)
- Abordagem cognitivo-comportamental
- Manejo de fatores psicossociais
- Educação em neurociência da dor
Considerar:
- Avaliação multidisciplinar
- Tratamento de comorbidades (depressão, ansiedade)
- Adaptações ergonômicas no trabalho
Radiculopatia Cervical
Pode beneficiar:
- Tração cervical intermitente
- Manipulação suave (com cautela)
- Infiltrações epidurais (casos selecionados)
- Cirurgia (falha conservadora após 6-12 semanas)
Alternativas e Mudanças de Estilo de Vida
Estratégias com evidência crescente, muitas vezes subestimadas:
Ergonomia Baseada em Evidências
- Monitor na altura dos olhos: Reduz flexão cervical
- Intervalos regulares: 5min a cada 30min de trabalho em tela.( leia mais aqui: sobre a importância das pausas regulares)
- Posicionamento do telefone: Levantar o dispositivo, não abaixar a cabeça
- Suporte lombar adequado: Influencia postura cervical
Qualidade do Sono
- Travesseiro que mantenha alinhamento neutro (altura varia por biótipo)
- Evitar posição prona (barriga para baixo)
- Posição lateral ou supina preferível
- Substituir travesseiros a cada 18-24 meses
Manejo do Estresse
Estudos mostram correlação forte entre estresse psicológico e dor cervical:
- Técnicas de relaxamento (respiração, mindfulness)
- Atividade física regular (libera endorfinas)
- Sono adequado (7-9h/noite)
- Suporte psicológico quando necessário
Atividade Física Geral
Exercício aeróbico regular reduz dor cervical em estudos longitudinais:
- Caminhada 30min, 5x/semana
- Natação (evitar nado peito se agravar)
- Yoga (evidências preliminares positivas)
- Pilates clínico (sob supervisão)
FAQ: Perguntas Honestas, Respostas Diretas
1. Dor cervical sempre melhora sozinha?
NÃO, mas frequentemente sim. 50-85% dos casos agudos melhoram em 6-12 semanas. Porém, 10-15% tornam-se crônicos. Recorrências são comuns (50-70% em 5 anos). Tratamento adequado pode encurtar duração e reduzir recorrências.
2. Preciso fazer ressonância magnética?
DEPENDE. Na ausência de bandeiras vermelhas, exames não são necessários nas primeiras 6 semanas. Se há sinais neurológicos (fraqueza, formigamento persistente) ou falha no tratamento conservador, a imagem pode orientar decisões. Lembre-se: achados são comuns em pessoas assintomáticas.
3. Meu exame mostra hérnia/artrose. Preciso operar?
PROVAVELMENTE NÃO. Menos de 5% dos casos de dor cervical requerem cirurgia. Hérnias discais pequenas frequentemente regridem espontaneamente. Cirurgia é reservada para compressão nervosa significativa com déficits neurológicos progressivos ou dor incapacitante refratária a 6-12 semanas de tratamento conservador.
4. Usar colar cervical ajuda?
RARAMENTE E POR POUCO TEMPO. Estudos mostram que uso prolongado (>2 semanas) causa atrofia muscular e pode piorar quadro. Indicação se restringe a casos agudos muito graves ou pós-trauma, sempre pelo menor tempo possível. Movimento gradual é superior à imobilização.
5. Exercícios pioram minha dor, devo parar?
NÃO NECESSARIAMENTE. Leve aumento da dor (20-30% acima do basal) é comum no início e não indica dano. Se a dor não piora progressivamente nem persiste por horas após exercício, pode continuar. Dor intensa, irradiação nova ou fraqueza exigem reavaliação. Adaptação gradual é chave.
6. Quiropraxia é perigosa para o pescoço?
RISCO EXISTE MAS É PEQUENO. Dissecção arterial ocorre em 1:50.000 a 1:100.000 manipulações. Maioria das complicações é leve (dor aumentada temporariamente). Evitar em pessoas com artérias vertebrais comprometidas, histórico de dissecção ou uso de anticoagulantes. Mobilização (sem thrust) é alternativa mais segura.
7. Acupuntura funciona para dor cervical?
TALVEZ, MODESTAMENTE. Evidências são conflitantes. Alguns estudos mostram benefício pequeno, possivelmente relacionado a efeitos inespecíficos (relaxamento, atenção terapêutica). Se escolher tentar, faça com profissional qualificado, por período limitado (6-8 sessões). Se não houver melhora, considere outras opções com melhor evidência.
8. Quanto custa tratar dor cervical adequadamente?
VARIA ENORMEMENTE. Tratamento conservador multimodal (fisioterapia, exercícios supervisionados) custa entre R$1.500-5.000 para programa de 8-12 semanas. Infiltrações custam R$800-2.500/sessão. Cirurgia pode ultrapassar R$30.000. Considere: exercícios domiciliares bem orientados podem ser eficazes com custo mínimo após instrução inicial.
9. Existe prevenção eficaz?
SIM, com evidências razoáveis. Exercícios regulares de fortalecimento cervical e escápulo-torácico reduzem incidência em trabalhadores de risco. Ergonomia adequada, pausas frequentes, manejo de estresse e atividade física geral também mostram benefícios preventivos. Nada garante 100%, mas reduz risco significativamente.
10. Dor cervical pode ser psicológica?
É SEMPRE BIOPSICOSSOCIAL. Dor é experiência complexa que envolve tecidos, sistema nervoso, emoções e contexto social. Dor “real” não exclui componentes psicológicos – de fato, ansiedade, depressão e estresse amplificam qualquer dor. Tratar aspectos emocionais não é “fingir” que dor não existe, mas reconhecer complexidade do fenômeno.
Como Tomar uma Decisão Informada Sobre Seu Tratamento
Passos Práticos
1. Avaliação Adequada
- Busque profissional que ouça sua história completa
- Exija exame físico detalhado antes de exames de imagem
- Questione se exames são realmente necessários agora
2. Entenda Seu Diagnóstico
- Peça explicação em linguagem clara
- Se disserem “é tensão muscular” ou “desgaste”, pergunte: quais evidências específicas?
- Aceite quando não há causa anatômica identificável – isso é comum
3. Discuta Opções de Tratamento
- Pergunte sobre evidências científicas
- Questione sobre riscos e benefícios
- Explore alternativas, incluindo observação ativa
4. Defina Expectativas Realistas
- Melhora raramente é linear ou completa
- Pergunte: “O que é sucesso neste tratamento?”
- Estabeleça prazos: “Em quanto tempo devo notar diferença?”
5. Reavalie Regularmente
- Se não há melhora em 4-6 semanas, reconsidere abordagem
- Melhora parcial pode ser sucesso suficiente
- Piora progressiva exige nova avaliação
Bandeiras Vermelhas em Profissionais
🚩 Evite quem:
- Promete cura garantida
- Vende produtos/suplementos junto com tratamento
- Pede exames caros sem justificativa clínica
- Desencoraja segunda opinião
- Cria dependência de tratamentos passivos indefinidos
- Ignora aspectos psicossociais
- Não explica evidências ou admite incertezas
Sinais de Boa Prática
✅ Valorize quem:
- Educa sobre condição e prognóstico
- Compartilha incertezas quando existem
- Estimula participação ativa (exercícios, mudanças)
- Adapta plano conforme resposta
- Trabalha em rede com outros profissionais
- Admite quando caso excede sua competência
- Baseia decisões em evidências atualizadas
Conclusão: O Veredito Sobre a Dor Cervical
Dor cervical é extremamente comum, geralmente benigna, mas nem sempre simples. A ciência avançou, mas ainda há muito que não sabemos – e está tudo bem em admitir isso.
O Que Sabemos Com Confiança
✓ Maioria dos casos melhora com tempo, mas recorrências são comuns
✓ Exercícios terapêuticos têm melhor evidência de eficácia a longo prazo
✓ Abordagem multimodal supera tratamentos isolados
✓ Imagem raramente muda manejo inicial
✓ Fatores psicossociais influenciam prognóstico tanto quanto físicos
✓ Menos de 5% dos casos necessitam cirurgia
O Que Ainda É Incerto
? Causas específicas em 50-70% dos casos
? Qual tratamento funciona melhor para qual perfil de paciente
? Por que alguns evoluem para cronicidade e outros não
? Eficácia real de muitos tratamentos populares
Sua Melhor Estratégia
- Não entre em pânico – prognóstico é favorável na maioria dos casos
- Mantenha-se ativo – movimento gradual é terapêutico
- Busque avaliação qualificada – especialmente se bandeiras vermelhas
- Questione promessas milagrosas – desconfie de soluções fáceis
- Participe ativamente – você é protagonista do tratamento
- Considere aspectos emocionais – dor não é só física
- Dê tempo ao tempo – mas reavalie se não melhorar
- Combine abordagens – multimodal funciona melhor
Mensagem Final
Se há uma lição que a pesquisa sobre dor cervical nos ensina é: não existe bala de prata. Desconfie de quem promete curas rápidas e definitivas. Valorize profissionais que educam, escutam e adaptam – não aqueles que aplicam protocolos rígidos em todos.
Sua dor cervical merece atenção séria, mas também merece ser entendida em contexto. Não é fraqueza buscar ajuda, nem é ignorância questionar tratamentos. É, na verdade, a forma mais inteligente de cuidar da sua saúde.
Lembre-se: Este artigo informa, não substitui avaliação profissional individualizada. Use estas informações para fazer perguntas melhores e tomar decisões mais conscientes sobre seu cuidado.
Referências Científicas (Acesso Aberto Prioritário)
- Cohen SP, Hooten WM. Advances in the diagnosis and management of neck pain. BMJ. 2017;358:j3221.
DOI: 10.1136/bmj.j3221
Acesso: Fechado | Conflito: Não declarado
https://www.bmj.com/content/358/bmj.j3221 - Bier JD, Scholten-Peeters GGM, et al. Clinical Practice Guideline for Physical Therapy Assessment and Treatment in Patients With Nonspecific Neck Pain. Physical Therapy. 2018;98(3):162-171.
DOI: 10.1093/ptj/pzx118
Acesso: Aberto | Conflito: Não declarado
https://academic.oup.com/ptj/article/98/3/162/4780617 - Blanpied PR, Gross AR, et al. Neck Pain: Revision 2017 – Clinical Practice Guidelines. Journal of Orthopaedic & Sports Physical Therapy. 2017;47(7):A1-A83.
DOI: 10.2519/jospt.2017.0302
Acesso: Aberto | Conflito: Não declarado
https://www.jospt.org/doi/10.2519/jospt.2017.0302 - Kazeminasab S, Nejadghaderi SA, et al. Neck pain: global epidemiology, trends and risk factors. BMC Musculoskeletal Disorders. 2022;23:26.
DOI: 10.1186/s12891-021-04957-4
Acesso: Aberto | Conflito: Não declarado
https://bmcmusculoskeletdisord.biomedcentral.com/articles/10.1186/s12891-021-04957-4 - Gross A, Langevin P, et al. Manipulation and mobilisation for neck pain contrasted against an inactive control or another active treatment. Cochrane Database of Systematic Reviews. 2015;(9):CD004249.
DOI: 10.1002/14651858.CD004249.pub4
Acesso: Aberto | Conflito: Não declarado
https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD004249.pub4 - Price J, Rushton A, et al. Exercise therapy for chronic non-specific neck pain: A systematic review with meta-analysis. European Spine Journal. 2023;32(8):2718-2734.
DOI: 10.1007/s00586-023-07732-6
Acesso: Parcialmente aberto | Conflito: Não declarado
https://link.springer.com/article/10.1007/s00586-023-07732-6 - Louw A, Zimney K, et al. The efficacy of pain neuroscience education on musculoskeletal pain: A systematic review of the literature. Physiotherapy Theory and Practice. 2016;32(5):332-355.
DOI: 10.1080/09593985.2016.1194646
Acesso: Fechado | Conflito: Não declarado
https://www.tandfonline.com/doi/full/10.1080/09593985.2016.1194646 - Kim R, Wiest C, et al. Identifying risk factors for first-episode neck pain: A systematic review. Musculoskeletal Science and Practice. 2018;33:77-83.
DOI: 10.1016/j.msksp.2017.11.007
Acesso: Fechado | Conflito: Não declarado
Identifying risk factors for first-episode neck pain: A systematic review – PubMed - Brinjikji W, Luetmer PH, et al. Systematic Literature Review of Imaging Features of Spinal Degeneration in Asymptomatic Populations. American Journal of Neuroradiology. 2015;36(4):811-816.
DOI: 10.3174/ajnr.A4173
Acesso: Aberto | Conflito: Não declarado
https://www.ajnr.org/content/36/4/811 - Southerst D, Nordin MC, et al. The effectiveness of noninvasive interventions for musculoskeletal thoracic spine and chest wall pain: A systematic review. Journal of Manipulative and Physiological Therapeutics. 2015;38(7):521-531.
DOI: 10.1016/j.jmpt.2015.06.001
Acesso: aberto| Conflito: Não declarado - Carlesso LC, Gross AR, et al. Adverse events associated with the use of cervical manipulation and mobilization for the treatment of neck pain in adults: A systematic review. Manual Therapy. 2010;15(5):434-444.
DOI: 10.1016/j.math.2010.02.006
Acesso: aberto | Conflito: Não declarado - Trinh K, Graham N, et al. Acupuncture for neck disorders. Cochrane Database of Systematic Reviews. 2016;(5):CD004870.
DOI: 10.1002/14651858.CD004870.pub4
Acesso: Aberto | Conflito: Não declarado
https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD004870.pub4 - Genebra CVDS, Maciel NM, et al. Prevalence and factors associated with neck pain: a population-based study. Brazilian Journal of Physical Therapy. 2017;21(4):274-280.
DOI: 10.1016/j.bjpt.2017.05.005
Acesso: Aberto | Conflito: Não declarado - Pool JJM, Ostelo RWJG, et al. The effectiveness of conservative treatment for patients with cervical radiculopathy: a systematic review. Clinical Journal of Pain. 2007;23(5):408-418.
DOI: 10.1097/AJP.0b013e31828441fb
Acesso: Fechado | Conflito: Não declarado
Última atualização: 05 de outubro de 2025
Próxima revisão programada: 2026
Conflitos de interesse: Este artigo não possui vínculos comerciais ou financiamentos. Baseado exclusivamente em evidências científicas publicadas.
Correções: Nenhuma até o momento. Sugestões e correções podem ser enviadas através dos comentários.
Nota do Autor
Este artigo foi desenvolvido seguindo princípios de jornalismo científico ético. Priorizamos:
✓ Transparência sobre limitações das evidências
✓ Apresentação equilibrada de estudos favoráveis e contrários
✓ Referências majoritariamente de acesso aberto
✓ Ausência de vínculos comerciais
✓ Admissão de incertezas científicas
✓ Linguagem acessível sem simplificação excessiva
Nosso compromisso é com a verdade científica, não com a venda de soluções. Se você identificar erros, evidências desatualizadas ou vieses não intencionais, por favor, nos informe. A ciência evolui, e este conteúdo deve evoluir junto.
Escreva o artigo que você gostaria de ler antes de tomar uma decisão importante sobre sua saúde.